Herpes simplex im Mund
Fast jeder ist von Herpes labialis betroffen - was Sie wissen sollten
Herpes simplex Infektionen im Mundraum gehören zu den häufigsten Viruserkrankungen der Mundschleimhaut. Diese durch Herpes-simplex-Viren (HSV) ausgelösten Infektionen können erhebliche Beschwerden verursachen und haben wichtige Auswirkungen auf die Mundgesundheit. Unser Ratgeber erklärt Ihnen alles Wichtige zu Ursachen, Symptomen, Diagnostik und Behandlungsmöglichkeiten.
Etwa 90% der Menschen leiden an Herpes labialis. Aber was steckt dahinter?
Herpes simplex Infektionen werden durch DNA-Viren aus der Familie der Herpesviren verursacht. Man unterscheidet zwei Haupttypen: Typ 1 (HSV-1) und Typ 2 (HSV-2). Während HSV-2 vorwiegend Infektionen im Genitalbereich auslöst, ist HSV-1 hauptsächlich für die klassischen Bläschenerkrankung in und um den Mundraum verantwortlich ist. Das schliesst allerdings nicht aus, dass durch sexuelle Kontakte zwischen Mund und Genitalbereich auch HSV-1 genitale Infektionen und HSV-2 orale Infektionen verursachen kann.
Das Besondere an HSV ist seine Fähigkeit zur lebenslangen Persistenz im menschlichen Körper. Nach der Erstinfektion wandern die Viren entlang der Nervenbahnen zu den Nervenganglien (bei Infektionen im Mundbereich hauptsächlich zum Ganglion trigeminale), wo sie in einen Ruhezustand übergehen. Von dort können sie bei entsprechenden Auslösern reaktiviert werden und zu wiederkehrenden Ausbrüchen von Mundherpes führen.
Wie ansteckend ist Lippenherpes?
HSV-1 ist extrem ansteckend. In Deutschland sind 84-92% der Erwachsenen mit HSV-1 infiziert. Die Übertragung erfolgt durch direkten Kontakt mit Läsionen oder Speichel, aber auch ohne sichtbare Symptome. Die Ansteckungsgefahr besteht, solange die Bläcschen nicht vollständig eingetrocknet sind.
Besonderheiten:
- Die Erstinfektion verläuft häufig unbemerkt
- Übertragung bereits im Kindesalter durch normalen familiären Kontakt möglich.
- Stille Virusausscheider (ohne Syptome) könne andere unbemerkt infizieren
- Nicht alle Infizierten entwickeln später wiederkehrende Symptome.
Wichtige Übertragungswege sind:
- Direkter Haut- und Schleimhautkontakt (Küssen, Berühren)
- Speichelkontakt und Schmierinfektion
- Gemeinsame Nutzung von Geschirr, Besteck oder Lippenstiften
- Tröpfcheninfektion (seltener)
- Übertragung von den Fingern zu anderen Körperregionen
Häufigkeit und Verbreitung von HSV 1 und 2
In Deutschland konnten bei 84 bis 92 % der Personen einer altersnormalisierten Stichprobenuntersuchung Antikörper gegen HSV-1 nachgewiesen werden. Über 90 % der Erwachsenen sind mit HSV-1 infiziert, während 10-40 % mit HSV-2 infiziert sind. Die Prävalenz von HSV-1 zeigt eine altersabhängige Verteilung: HSV-1-Infektionen werden häufiger und früher (meist zwischen 6 Monaten und 3 Jahren) als HSV-2-Infektionen erworben. Mehr als 90 % aller Erwachsenen besitzen im 5. Lebensjahrzehnt HSV-1-Antikörper.
So tritt eine Herpes Infektion zuerst in Erscheinung
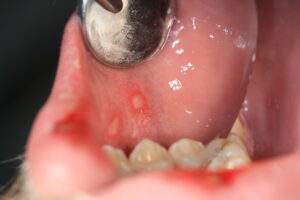
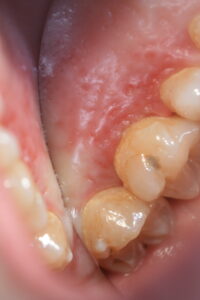
Primäre Gingivostomatitis herpetica (fieberhafte Mundfäule)
Die überwiegende Mehrheit der HSV-1-Infektionen (ca 80%) verläuft asymptomatisch, also unbemerkt. Die häufigste erste symptomatische Erkrankungsform ist die Gingivostomatitis herpetica, umgangssprachlich auch „Mundfäule“ genannt. Die Gingivostomatitis herpetica stellt neben der herpetischen Pharyngitis (Rachenetzündung) oder Tonsillitis (Mandelentzündung) die häufigste Manifestation einer HSV-1-Infektion dar. Diese Form betrifft vorwiegend Kinder: Betroffen sind in der Regel Kleinkinder, seltener ältere Säuglinge oder junge Erwachsene. Nach einer Inkubationszeit von 2-7 Tagen entwickelt sich ein ausgeprägtes Krankheitsbild.
Charakteristische Symptome der Gingivostomatitis herpetica:
- Hohes Fieber (bis 40°C)
- Allgemeines Krankheitsgefühl
- Appetitlosigkeit und Verweigerung der Nahrungsaufnahme
- Starker Speichelfluss
- Mundgeruch (Foetor ex ore)
- Geschwollene Lymphknoten
- Zahlreiche schmerzhafte Bläschen im Mund
- Ulzeration der Bläschen mit blutigem Grund
Die Zahnfleisch- und Schleimhautentzündung ist das häufigste Krankheitsbild unter der eine mit Herpes-simplex-Virus 1 erstmalig in Erscheinung tritt. Es zeigen sich viele zerstreut-verteilte Bläschen an der Mundschleimhaut, die sich in runde bis ovale, schmierig belegte Herpes-Aphten umwandeln, die sich aus den Bläschen gemeinsam entwickeln und eine erhebliche Größe entwickeln können.
|
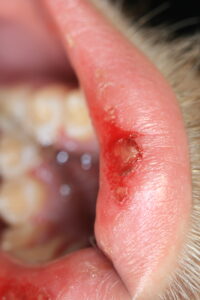
Herpes labialis (Lippenherpes)
Der Herpes labialis ist die bekannteste Form der HSV-Reaktivierung, also als wiederkehrender Lippenherpes, und zeigt sich als typische Herpesbläschen („cold sores“, Fieberbläschen) an der Lippenrotgrenze bis hin zum Nasenbereich, seltener auch in Form von gruppierten Schleimhautgeschwüren des harten Gaumens.
Typischer Verlauf des Lippenherpes:
- Prodromalstadium: Kribbeln, Jucken oder Brennen an der betroffenen Stelle
- Erythem: Rötung und Schwellung der Haut
- Vesikelbildung: Entstehung kleiner, flüssigkeitsgefüllter Bläschen
- Ulzeration: Aufplatzen der Bläschen und Geschwürbildung
- Verkrustung: Bildung einer gelblichen Kruste
- Abheilung: Narbenlose Heilung nach 7-14 Tagen
Auslöser (Trigger) für Herpes-Ausbrüche
Verschiedene Faktoren können eine Reaktivierung des „schlafenden“ HSV auslösen:
Immunschwäche:
- Erkältungen und fieberhafte Infekte
- Immunsuppressive Medikamente
- Chronische Erkrankungen
- HIV-Infektion
Physische Belastungen:
- UV-Strahlung (Sonnenlicht)
- Extreme Temperaturen (Kälte)
- Verletzungen oder Traumata
- Zahnärztliche Eingriffe
Psychosoziale Faktoren:
- Stress und psychische Belastung
- Schlafmangel
- Körperliche Erschöpfung
Hormonelle Einflüsse:
- Menstruation
- Schwangerschaft
- Hormonelle Veränderungen
Ist es wirklich Herpes? Die Diagnosestellung
Man weiss es eigentlich schon auf den ersten Blick
Die Diagnose wird klinisch gestellt, das heißt, die charakteristischen Symptome und das typische Erscheinungsbild der Läsionen ermöglichen meist eine sichere Diagnose ohne weitere Untersuchungen. Bei der Mehrzahl der einfachen HSV-Infektionen wird die Diagnose durch das klinische Bild gestellt, ein kostenintensiver Erregernachweis oder eine wenig aussagekräftige Untersuchung auf Anti-HSV-Antikörper ist dann nicht anzustreben.
Blutuntersuchung
In bestimmten Fällen ist eine labordiagnostische Bestätigung sinnvoll oder notwendig:
Indikationen für Labordiagnostik:
- Neugeborene
- Immungeschwächte Patienten
- Schwangere
- Patienten mit ZNS-Beteiligung
- Atypische Verläufe
- Differentialdiagnostische Unsicherheiten
Verfügbare Testverfahren:
1. Polymerase-Kettenreaktion (PCR): HSV-DNA wird aus Abstrich- oder Biopsiematerial sowie Liquor mittels PCR identifiziert. Die PCR stellt das sensitivste Verfahren für mukosale oder viszerale Infektionen dar. Die PCR ist heute die Methode der Wahl, da sie hochsensitiv und spezifisch ist.
2. Viruskultur: Die Viruskultur benötigt ca. 48 Stunden und weist die höchste Spezifität auf. In der Zellkultur verursachen HSV einen zytopathischen Effekt. Die Kulturanlage ist indiziert, wenn die Empfindlichkeit gegenüber antiviralen Medikamenten geprüft werden soll.
3. Antigennachweis: HSV-Antigene können durch spezifische Antikörper mit hoher Sensitivität mittels Immunfluoreszenz oder ELISA nachgewiesen werden.
4. Serologische Tests: Der Nachweis von Antikörpern hat nur begrenzte Aussagekraft, da die Durchseuchung der Bevölkerung sehr hoch ist. Bei V.a. aktive Infektion ist die Serologie von eingeschränkter Aussagekraft, da die Durchseuchung hoch ist und Aussagen zur Aktivität i.d.R. nicht möglich sind.
Differentialdiagnose des Herpes: was kann es sonst sein?
Insbesondere die fieberhafte Erstinfektion (Gingivostomatitis herpetica) kann durchaus mit anderen Erkrankungen verwechselt werden:
| Erkrankung | Abgrenzungskriterien | Zusätzliche Symptome/Besonderheiten |
|---|---|---|
| Varizella-Zoster (Windpocken) | Generalisierter Hautausschlag in verschiedenen Stadien; meist bei Kindern | Fieber, typische Bläschen am ganzen Körper; kein dermatomales Muster |
| Herpes Zoster (Gürtelrose) | Dermatomale Verteilung; meist einseitig; größere, schmerzhaftere Läsionen | Brennende Schmerzen vor Hautausschlag; nur bei VZV-Reaktivierung |
| Hand-Fuß-Mund-Krankheit | Charakteristische Verteilung: Handflächen, Fußsohlen, Mund | Coxsackie-Virus; meist bei Kindern; ovale Bläschen mit rotem Rand |
| Herpangina (Zahorsky) | Bläschen im hinteren Gaumenbereich und Tonsillen | Coxsackie A-Virus; hohes Fieber; hauptsächlich bei Kindern 1-4 Jahre |
| Habituelle Aphthen | Rundliche/ovale Ulzera mit Fibrinbelag; kein Bläschenstadium | Rezidivierend; schmerzhafte Einzelläsionen; keine Vesikeln |
| Erythema multiforme | Target-Läsionen an Haut und Schleimhaut; konzentrische Ringe | Medikamentös oder viral ausgelöst; Haut- und Schleimhautbeteiligung |
| Stevens-Johnson-Syndrom | Schwere mukokutane Beteiligung; >10% Körperoberfläche | Hohes Fieber, schweres Krankheitsbild; lebensbedrohlich |
| Pemphigus vulgaris | Schlaffe Blasen; positives Nikolski-Zeichen | Autoimmunerkrankung; Akantholyse in Biopsie; Hautbeteiligung |
| Oraler Lichen planus | Wickham-Streifen (weiße, retikuläre Streifung) | Chronischer Verlauf; meist bilateral; Entartungsrisiko |
| Kontaktallergien | Anamnese von Allergenexposition; lokalisierte Reaktion | Verbesserung bei Allergenkarenz; oft durch Zahnpasta, Mundspülungen |
| Candidose (Mundsoor) | Weiße, abwischbare Plaques auf geröteter Schleimhaut | Brennen; bei Immunsuppression, Diabetes; Pilznachweis möglich |
| Chemische Verätzung | Anamnese ätzender Substanzen; sofortiger Schmerz | Trauma durch Säuren/Laugen; untypische Lokalisation |
| Infektiöse Mononukleose (EBV) | Petechien am weichen Gaumen; massive Lymphadenopathie | Pfeiffersches Drüsenfieber; Hepatosplenomegalie; atypische Lymphozyten |
| Morbus Behçet | Große, tiefe Ulzera; rezidivierende genitale Aphthen | Uveitis, Gelenkbeschwerden; systemische Vaskulitis |
| Agranulozytose | Nekrotisierende Gingivitis und Stomatitis; tiefe Ulzera | Neutrophile <500/µl; schwere bakterielle Superinfektion; Fieber |
Beim typischen, rezidivierenden Lippenherpes wird man sich kaum Gedanken über eine alternative Diagnose machen. Infrage käme noch:
- Impetigo contagiosa (Borkenflechte) durch beta-hämolysierende Streptokokken der Gruppe A (Streptococcus pyogenes).
Was hilft bei Lippenherpes?
Symptomatische Behandlung
Die Grundlage jeder HSV-Therapie ist die symptomatische Behandlung zur Linderung der Beschwerden:
Schmerztherapie:
- Analgetika wie Paracetamol oder Ibuprofen
- Topische Anästhetika (Lidocain-Gel)
- Ausreichende Flüssigkeitszufuhr
Lokale Maßnahmen:
- Desinfektion mit verdünntem Alkohol
- Austrocknende Mittel (Zinksalbe)
- Antiseptische Mundspülungen
Antivirale Therapie
Topische antivirale Therapie: Herpes-Lippencreme
Bei Lippenherpes sind Salben mit Penciclovir, Aciclovir oder Docosanol gute Optionen. Die Zeit bis zur Abheilung kann durch die Anwendung von Penciclovirsalbe 1% alle 2 h tagsüber über 4 Tage, beginnend während der Prodromalphase oder bei Auftreten der ersten Läsionen, um ca. 1 Tag reduziert werden. Besonders schnell lindernd scheinen noch entzündungshemmende Zusätze von Cortison wie im Zovirax Duo® (Aciclovir plus Hydrocortison) zu sein.
Wiederkeherende Herpes-Aphten im Mund lassen sich dagegen kaum antiviral therapieren. Hier kommen dann allgemein-entzündungshemmende Anwendungen (z.B. Kamille-Spülung etc. zu Einsatz). Da darf man aber nicht zu viel erwarten.
Systemische antivirale Medikamente:
Aciclovir ist ein Purinnukleosidanalogon und gilt als Medikament der Wahl bei Herpes simplex. Es wird durch die virale Thymidinkinase phosphoryliert und interferiert anschließend mit der viralen DNA-Polymerase und hemmt die Virusreplikation.
Aciclovir:
- Orale Dosis: 5 x 200-400 mg täglich
- Intravenöse Gabe bei schweren Verläufen: 5-10 mg/kg alle 8 Stunden
- Behandlungsdauer: 5-10 Tage
Alternative Virostatika:
- Valaciclovir: Prodrug von Aciclovir mit besserer oraler Bioverfügbarkeit
- Famciclovir: Weitere Alternative mit guter oraler Wirksamkeit
Therapie bei besonderen Patientengruppen
Immunsupprimierte Patienten: Bei seropositiven Immunsupprimierten (z.B. während der Induktion einer Chemotherapie oder nach Organtransplantation) kann die antivirale Therapie eine Reaktivierung verhindern.
Schwere Verläufe: Bei ZNS-Beteiligung oder disseminierten Infektionen ist eine hochdosierte intravenöse Aciclovir-Therapie indiziert.
Resistenzen: Bei schweren HSV-Infektionen, die nicht signifikant innerhalb weniger Tage auf eine korrekt durchgeführte antivirale Therapie mit Aciclovir ansprechen, besteht der Verdacht einer Resistenzentwicklung. In solchen Fällen kann Foscarnet als Alternative eingesetzt werden.
Suppressionstherapie
Bei häufigen Rezidiven (>6-8 pro Jahr) kann eine dauerhafte Suppressionstherapie sinnvoll sein: Bei über 6-8 Rezidiven pro Jahr wird eine Prophylaxe mit Aciclovir p.o. (2-3 x 400 mg/d), Famciclovir p.o. (2 x 250 mg/d) oder Valaciclovir p.o. (1-2 x 500 mg/d) über 1 Jahr empfohlen.
Komplikationen durch HSV
Obwohl die meisten HSV-Infektionen unkompliziert verlaufen, können schwerwiegende Komplikationen auftreten:
Herpes-simplex-Enzephalitis
Mit einer Inzidenz von 5/100.000 Einw./Jahr ist die Herpes-simplex-Enzephalitis die häufigste Virusenzephalitis in Mitteleuropa. Diese lebensbedrohliche Komplikation erfordert sofortige intensivmedizinische Behandlung.
Superinfektionen
Bakterielle Sekundärinfektionen der Herpesläsionen können auftreten und erfordern eine antibiotische Behandlung.
Ausbreitung auf andere Körperregionen
- Herpetisches Panaritium: Infektion der Fingerkuppen, häufig bei medizinischem Personal
- Herpes-simplex-Keratitis: Hornhautinfektion mit möglicher Sehverschlechterung
- Eczema herpeticatum: Ausbreitung bei vorbestehenden Hauterkrankungen
Prognose und Verlauf
Akute Phase bei Erstinfektion
Nach 10 Tagen heilt die Erkrankung meist ab. Die Gingivostomatitis herpetica bei Kindern kann bis zu zwei Wochen andauern, heilt aber in der Regel ohne Komplikationen aus.
Die Rezidive: wiederkehrende Pein
Der Lippenherpes verläuft typischerweise über 7-14 Tage: Lippenherpes heilt in der Regel innerhalb von ein bis zwei Wochen von allein aus. Nachdem sich die Bläschen zeigen, füllen sie sich rasch mit klarer Flüssigkeit und platzen nach wenigen Tagen auf. Zurück bleibt eine kleine, empfindliche Wunde, die nach kurzer Zeit gelblich verkrustet und abheilt.
Langzeitprognose
Die Prognose ist generell gut: In den meisten Fällen hat die Mundfäule einen komplikationslosen Verlauf und heilt ohne bleibende Schäden vollständig aus.
Rezidivhäufigkeit: In der Regel sind rezidivierende Eruptionen meist weniger schwer und treten im Laufe der Zeit immer seltener auf. Nach einer oralen Primärinfektion kommt es in 20–40 % der Fälle zu Rezidiven.
Besondere Risikopopulationen: Bei immungeschwächten Patienten können schwere, protrahierte Verläufe auftreten. Patient*innen mit geschwächtem Immunsystem haben schwerere Verläufe und ein erhöhtes Risiko für Komplikationen wie eine Enzephalitis, eine zusätzliche bakterielle Infektion oder eine Ausbreitung auf andere Organe.
Verhalten bei akutem Ausbruch
Ansteckungsschutz: in der akuten Phase sollte das Berühren der Lippenbläschen nach Möglichkeit vermieden werden: Die Bläschen sind mit einer hochinfektiösen Flüssigkeit gefüllt und können beim Berühren mit den Fingern aufplatzen.
Wichtige Verhaltensregeln:
- Bläschen nicht berühren oder aufstechen
- Häufiges Händewaschen
- Separate Handtücher verwenden
- Küssen und engen Körperkontakt meiden
- Kontakt zu Neugeborenen und Immungeschwächten vermeiden
Frühzeitige Behandlung: Je früher die Behandlung beginnt, desto besser die Erfolgsaussichten. Das frühzeitige Erkennen eines Herpes-Ausbruchs ist sehr wichtig für eine erfolgreiche Behandlung. Je früher die Vermehrung der Viren unterbunden wird, desto besser sind die Chancen auf einen schnellen, komplikationsfreien Heilungsverlauf.
Besondere Situationen
Schwangerschaft
Orale Herpes-Rezidive sind in der Schwangerschaft häufig, führen aber selten zu einer Gefährdung des Kindes. Dennoch sollten schwangere Frauen bei HSV-Infektionen ärztliche Beratung suchen.
Zahnärztliche Behandlung
Zahnärztliche Eingriffe können HSV-Reaktivierungen auslösen. Bei Patienten mit häufigen Rezidiven sollte eine prophylaktische antivirale Therapie erwogen werden.
Berufliche Exposition
Medizinisches Personal, insbesondere Zahnärzte und Dentalhygieniker, haben ein erhöhtes Risiko für eine Übertragung. Medizinische Fachpersonen, die mit Speichel oder anderen Körpersekreten in Berührung kommen (wie Zahnärzte), können sich leicht anstecken, wenn sie keine Handschuhe tragen.
implantate.com-Fazit:
Die Erstinfektion kann unbemerkt verlaufen oder sich als fieberhafte Mundschleimhautentzündung bei Kindern oder Erwachsenen manifestieren. Danach verbleibt das Virus im Körper, das sich immer wieder, meist in Form von Lippenbläschen, als unliebsamer Begleiter unschön präsentiert.
Lernen Sie Ihre Triggerfaktoren, die Auslöser, kennen und vermeiden. Ansonsten hilft die Herpescreme. Die seltenen komplizierten Verläufe (Risikopatienten) gehören fachärztlich betreut.
|
Wie kann man sich gegen Mundherpes schützen? Impfung noch nicht möglich
Derzeit gibt es keine zugelassene Impfung gegen HSV-1. Verschiedene Impfstoffversuche seit den 1920er Jahren blieben erfolglos. BioNTech entwickelt seit 2022 einen mRNA-Impfstoffkandidaten (BNT163), der sich in Phase-1-Studien befindet.
Praktische Präventionsmaßnahmen:
- Vermeidung von Kontakt während akuter Episoden
- UV-Schutz der Lippen zur Rezidivprophylaxe
- Hygienemaßnahmen, besonders für medizinisches Personal
Die hohe Durchseuchungsrate zeigt aber, dass eine Ansteckung mit Mundherpes im Laufe des Lebens schwer vermeidbar ist.
Rezidivprophylaxe für Mundherpes
Immunsystem stärken:
- Ausgewogene Ernährung
- Ausreichend Schlaf (7-8 Stunden)
- Regelmäßige, moderate körperliche Aktivität
- Stressmanagement
Trigger-Faktoren vermeiden:
- UV-Schutz: UV-Strahlung gilt bei vielen eindeutig als Trigger-Faktor. Insbesondere im Ski- oder Sommerurlaub klagen Patienten häufig über Herpesbläschen. Es wird daher empfohlen, die Haut stets mit einem hohen Lichtschutzfaktor zu schützen
- Lippenschutz mit hohem Lichtschutzfaktor
- Vermeidung extremer Temperaturen
- Stressreduktion durch Entspannungstechniken
Ernährungsempfehlungen:
Das Spurenelement Zink unterstützt nachweislich eine Vielzahl von Abwehrmechanismen des Immunsystems. Studien belegen, dass bei einer guten Zinkversorgung die Herpesrezidiven übers Jahr und die Dauer einzelner Schübe reduziert werden können. Zusätzlich fördert Zink die Wundheilung.
Zinkhaltige Lebensmittel:
- Vollkornprodukte
- Hülsenfrüchte
- Nüsse und Samen
- Fleisch und Fisch
- Milchprodukte
IMPLANTAT-SPEZIALISTEN IN IHRER NÄHE
Piperi E, Papadopoulou E, Georgaki M, et al. Management of oral herpes simplex virus infections: The problem of resistance. A narrative review. Oral Diseases. 2024;30(3):877-894. https://pubmed.ncbi.nlm.nih.gov/37279074/
Birek C, Ficarra G. The diagnosis and management of oral herpes simplex infection. Current Infectious Disease Reports. 2006;8(3):181-188. https://pubmed.ncbi.nlm.nih.gov/16643769/
Arduino PG, Porter SR. Herpes simplex virus type 1 infection: overview on relevant clinico-pathological features. Journal of Oral Pathology & Medicine. 2008;37(2):107-121. https://pubmed.ncbi.nlm.nih.gov/18197856/
Fatahzadeh M, Schwartz RA. Human herpes simplex virus infections: epidemiology, pathogenesis, symptomatology, diagnosis, and management. Journal of the American Academy of Dermatology. 2007;57(5):737-763. https://pubmed.ncbi.nlm.nih.gov/17939933/
Saleh D, Yarrarapu SNS, Sharma S. Herpes Simplex Type 1. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2023. https://www.ncbi.nlm.nih.gov/books/NBK482197/
Zhang H, Yu M, Liang G, et al. Prevalence and clinical markers of herpes simplex virus infection in oral lesions of bullous pemphigoid. Frontiers in Immunology. 2024;15:1387503. https://www.frontiersin.org/journals/immunology/articles/10.3389/fimmu.2024.1387503/full
Harfouche M, AlMukdad S, Alareeki A, et al. Estimated global and regional incidence and prevalence of herpes simplex virus infections and genital ulcer disease in 2020: mathematical modelling analyses. Sexually Transmitted Infections. 2025;101(4):214-223. https://pubmed.ncbi.nlm.nih.gov/39658199/
Patel R, Moran B, Clarke E, et al. 2024 European guidelines for the management of genital herpes. Journal of the European Academy of Dermatology and Venereology. 2025;39(4):742-758. https://onlinelibrary.wiley.com/doi/10.1111/jdv.20450
World Health Organization. Herpes simplex virus fact sheet. 2025. https://www.who.int/news-room/fact-sheets/detail/herpes-simplex-virus
De Oliveira GC, Parise-Fortes MR, Miot HA, et al. A Comprehensive Overview of Epidemiology, Pathogenesis and the Management of Herpes Labialis. Pathogens. 2023;12(1):151. https://pmc.ncbi.nlm.nih.gov/articles/PMC9867007/
MSD Manual Professional Edition (2023): Wilms, G., et al. (2022). Infektionen mit Herpes-simplex- und Varizella-zoster-Virus. Journal der Deutschen Dermatologischen Gesellschaft, 20(10), 1347-1364. https://doi.org/10.1111/ddg.14917_g
Systematische Übersicht zu viralen Stomatitiden: Chen, F., et al. (2016). Efficacy and safety of nucleoside antiviral drugs for treatment of recurrent herpes labialis: a systematic review and meta-analysis. Journal of Oral Pathology & Medicine, 45(8), 561-568. https://doi.org/10.1111/jop.12402
RKI-Ratgeber zu Hand-Fuß-Mund-Krankheit: Robert Koch-Institut (2025). RKI-Ratgeber Hand-Fuß-Mund-Krankheit (HFMK). Epidemiologisches Bulletin, Berlin. https://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_HFMK.html
Yousuf, W., et al. (2020). Herpes simplex virus type 1 in Europe: systematic review, meta-analyses and meta-regressions. BMJ Global Health, 5(7), e002388. https://doi.org/10.1136/bmjgh-2020-002388
Stanberry, L.R., et al. (2002). Glycoprotein-D-adjuvant vaccine to prevent genital herpes. New England Journal of Medicine, 347(21), 1652-1661. https://doi.org/10.1056/NEJMoa011915
Corey, L., et al. (1999). Recombinant glycoprotein vaccine for the prevention of genital HSV-2 infection: two randomized controlled trials. JAMA, 282(4), 331-340. https://doi.org/10.1001/jama.282.4.331